不整脈疾患について
(聖路加国際病院・心臓血管外科 渡辺 直)

(聖路加国際病院・心臓血管外科 渡辺 直)

心臓の調律の成り立ちについて.(洞結節→心房内伝導→房室結節→心室内伝導)
心臓には4つの部屋があります.右心房,右心室,左心房,左心室です.全身の静脈から還流してくる血液は右心房に戻り,以後右心室→肺動脈→肺静脈→左心房→左心室と流れて,左心室の強力な収縮によって大動脈へと送られてゆきます.
(全身の血液循環についての項目を参照してください.)
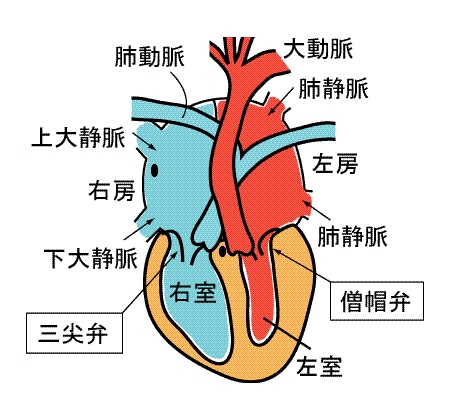
上の図から大動脈,肺動脈をとりはずして,心臓の4つの部屋を見やすく描いたのが下の図になります.
心臓の収縮は電気刺激によって起こります.右心房の右上部(図では向かって左上の部分)には洞結節(どうけっせつ)と呼ばれる特殊な細胞群が存在します.この洞結節からは自然に60-80/分の電気が発生します.(乾電池の百分の一程度の弱い電気ですが.)この電気は0.2秒程度,という瞬く間に心房全体に伝わり,伝わった所から心房筋の収縮がおこるのです.わずかの時間の間に一気に電気が伝播するので,心房の収縮は律動的なものとなり,心房内の血液が心室に押し込まれる力になります.
心房と心室の間には房室弁(右心房-右心室間には三尖弁が,左心房-左心室間には僧帽弁)があって,逆流防止を果たしているのですが,この弁は線維組織という,いわば絶縁体で出来ているので,心房全体に伝わった電流は,ここでせき止められ,心室には伝わってゆきません.しかし,それでは心室は収縮できず,肺や全身に向かっての血液の駆出が出来なくなってしまいます.それでは困るのですが,うまいことに,4つの部屋のちょうど真ん中に房室結節(ぼうしつけっせつ)という,いわば,中継ケーブル点があって,ここを通して心房の電気が心室へと運ばれてゆくのです.
房室結節を介して心室に進んだ電気興奮は,心室中隔から両方の心室筋内にめぐらされた特殊心筋線維を通って,0.05秒ほどという非常に速い速度で心室全体に伝播し,これによって心室の強力な収縮が起こることになります.
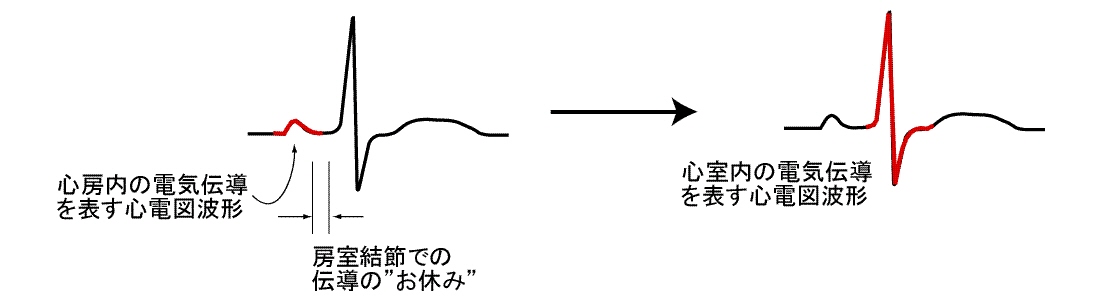
以上,心臓が,いわば電気仕掛けで動くポンプであることがおわかりいただけたことでしょう.洞結節→心房筋→房室結節→心室内伝導という形でおこる電気の流れを体表からとらえたものが,心電図,ということになります.心電図は横軸が時間で縦軸が電位の大きさを表示しています.通常横1cmが0.4秒,縦1cmが1.0mVを表します(下図).
洞結節(上図)には自律神経の末端が豊富に分布しています.自律神経には2系統あり,交感神経系と副交感神経系とですが,これらどちらの線維も洞結節に入り込んでいます.自律神経系の中枢は大脳の深いところにありますが,たとえば運動をしたり,不安や恐怖を感じたり,精神的な興奮を得たりすると交感神経の刺激が増えるように命令が下されます.こうなると,洞結節に到達する交感神経刺激によって洞結節の”発火”頻度が上がります.これで規則正しいが速い
(1分間に90回以上,時に150/分以上の)心拍が発生することになり,ドキドキと感じたり,腕の脈(心臓が血液を拍出するたびに動脈の拍動が起こるのが,脈,というわけですので)を触るとひどく速く打っていたりするわけです.
一方,ゆったりしている時には中枢は副交感神経の刺激を多く命令しますので,洞結節に到達する副交感神経の刺激によって洞結節の”発火”頻度は下がり,これによって心拍数はゆっくりとなります.
** 自律神経失調症と動悸.
自律神経の調整が不全になると,本来ゆったりしていて脈や呼吸数が落ち着いてしかるべき時に脈が速かったり,呼吸数が速かったり,発汗があったり,と,要するに交感神経が不用意に興奮してしまうことがあります.このために動悸を訴え,この症状が不安をよびおこして,ますます脈が速くなってゆく,という悪循環を来す場合もしばしばです.
心拍が速くなるような身体異常(たとえば貧血や甲状腺機能亢進症,妊娠状態,炎症の存在や発熱など)が認められず,また心臓に基礎的な病気(先天性の心疾患や弁膜症,心臓の筋肉が厚くなったり,逆に薄くなって収縮力が低下してゆく心筋症という病気,心臓の筋肉を栄養する血管---冠動脈---の血流に異常をきたす虚血性心疾患など)がないことがX線検査や聴診,心エコー図検査などで確認されているにもかかわらず,ドキドキと速い脈(規則正しいが90〜100/分以上の脈)が安静時にも続いている場合は,この自律神経失調による頻脈,動悸と考えられます.不安や過労,精神的なストレスや更年期など体内ホルモン環境の変動などを契機にしてこの自律神経失調がおこることが多いようです.症状はきつくても,心配な病気ではないことを十分に納得することだけで,不安を軸とした悪循環が断たれてだいぶ症状が落ち着くことが多いのですが,これでも改善が得られない場合は軽い精神安定剤や頻脈を抑えるような薬剤を使うことで対処することが普通です.
心臓が電気刺激の伝播によって収縮をしていることは 上記にて説明しましたが,洞結節から出た電気刺激が房室結節を介して心室に到達し, 心室内では特殊伝導系(特殊心筋線維)を通って興奮が伝搬するのでした.(上図を参照して下さい.) この特殊伝導系のうち,右心室にめぐらされる方を右脚,左心室中を走行する部分を左脚と呼びます.脚ブロックとは,こ の脚を通る電気伝導の速度が正常よりも遅い状態を言います.つまり右脚の電気伝導が遅い状態が右脚ブロック,左脚の電気伝導が遅い 状態が左脚ブロックと呼ばれるのです.この脚ブロックでも,完全に脚の伝導が滞ってしまった状態が完全左(または右)脚ブロック であり,ある程度の伝導遅延の場合が不完全左(または右)脚ブロックというふうに分類されています.脚の伝導がブロックされても心室 筋に電気が伝わらないわけではなく,普通の心筋を伝わっての若干ゆっくりした電気の伝導がおこるので,心室筋はちゃんと収縮できます.しか し0.04秒というようなすばやい電気伝導はおこらないので,脚ブロックの方の心電図では心室の電気興奮を示す波形が正常のものに比べて幅広く なる(----心電図は横軸が時間で縦軸が電位の大きさを表示しています.通常横1cmが0.4秒,縦1cmが1.0mVを表します----)ことで容易に診断が つくのです.
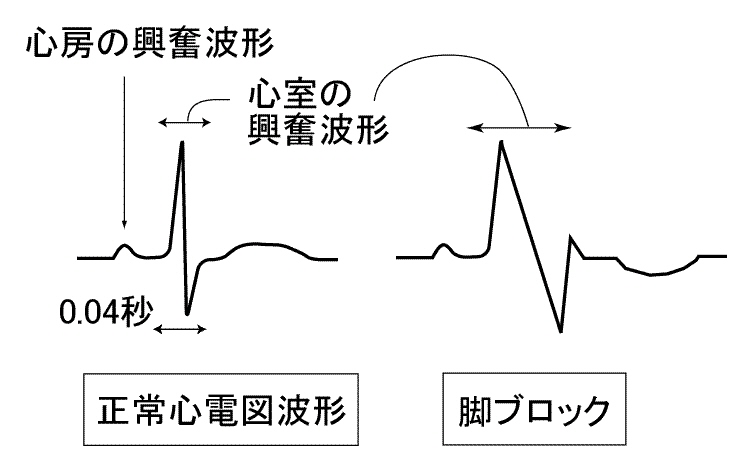
脚ブロックが生じてもそれ自体では心機能に影響はありません.従って脚ブロックがあるから,それに対して治療を要する,ということはありません.しかし脚ブロックがある,ということは心筋内の伝導を悪くするような基礎的な心臓病が存在することを示唆する所見であることは間違いありません.特に左脚ブロックが正常の心臓で認められることはまれです.高血圧などによっておこる心肥大の存在や心筋症と呼ばれる,原因不明でおこる心筋の肥厚や菲薄化の病気,弁膜症や虚血性心疾患(狭心症や心筋梗塞),先天性の心疾患などが脚ブロックの原因となっていることが普通なので,心電図で左脚ブロックを指摘された場合は,聴診やX線写真検査,心エコー図検査などを受け,基礎的な心疾患の存在を確認し,それに対する治療を行うことが大事です.右脚ブロックの場合にも同様の基礎心疾患の存在があって生じている場合がありますが,全く基礎的な心疾患がなくて右脚の伝導のみが悪いという場合もしばしば経験されます.この場合は全く治療は必要ありません.
房室ブロックとは,洞結節→心房筋→房室結節→心室内特殊伝導系とすすむ
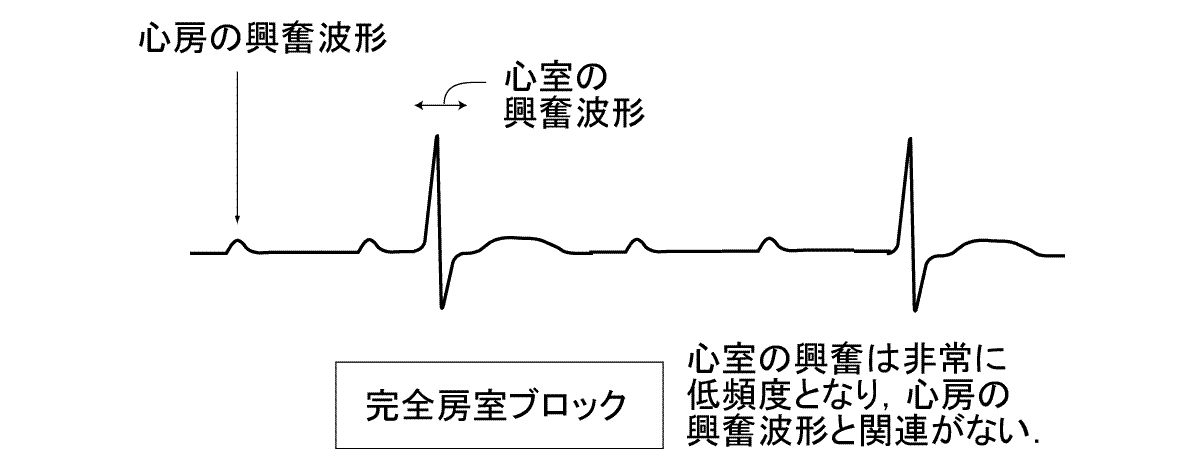
正常な電気の流れが,房室結節の部分で滞る現象を言います.単に房室結節を通過する電気伝導が正常より遅い状態を,一度の房室ブロックと呼び,時々房室ブロック近傍で心房→心室の電気伝導が途絶える状態を,二度の房室ブロックと呼びます.心房と心室の間の電気伝導が完全に途絶してしまう状態は完全房室ブロック,あるいは三度の房室ブロックと呼ばれ,この場合は心室は極めて遅い自動能によって収縮せざるを得ず,極端な徐脈あるいは完全な心拍停止から失神や心臓麻痺といった危険な状態に陥ることとなります.
房室ブロックは心筋梗塞や弁膜症,先天性の心異常,心筋症などの基礎心疾患のある場合に併発することがありますが,また,これらの基礎心疾患が全く認められずに房室結節を含む電気の伝導系のみが異常をきたしておこる場合も多いのです.
一度の房室ブロックでは心拍は規則正しく保たれるために症状が出ることはありません.二度の房室ブロックの場合,心室への電気伝播の途絶の頻度が高いと,そのつど血圧を出す左心室の収縮がお休みするわけですので,一過性にふらっとする感じが出たり,目の前が真っ暗になるような一瞬の気分の悪い感じが出たり,胸が苦しいような感じが繰返し起こったりします.完全房室ブロックでは極端な徐脈(脈が遅くなること)がおこるためにふらつきがおこり,失神発作を起こすことも多いわけで,この状態が続くと上記のように心拍停止から死に至ることもあります.
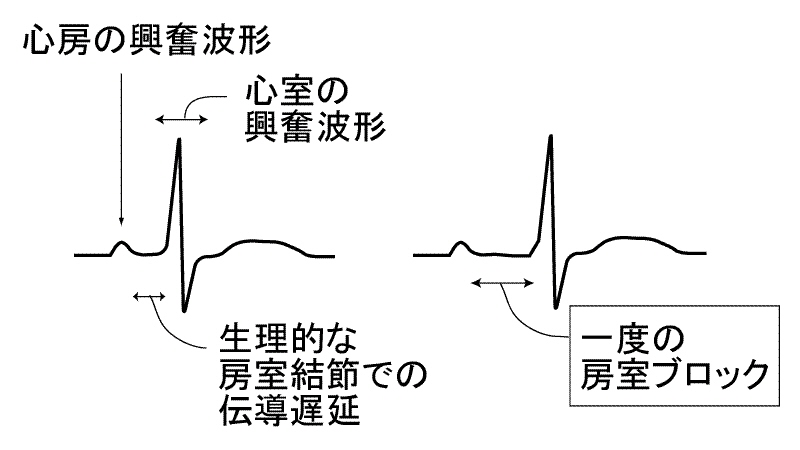
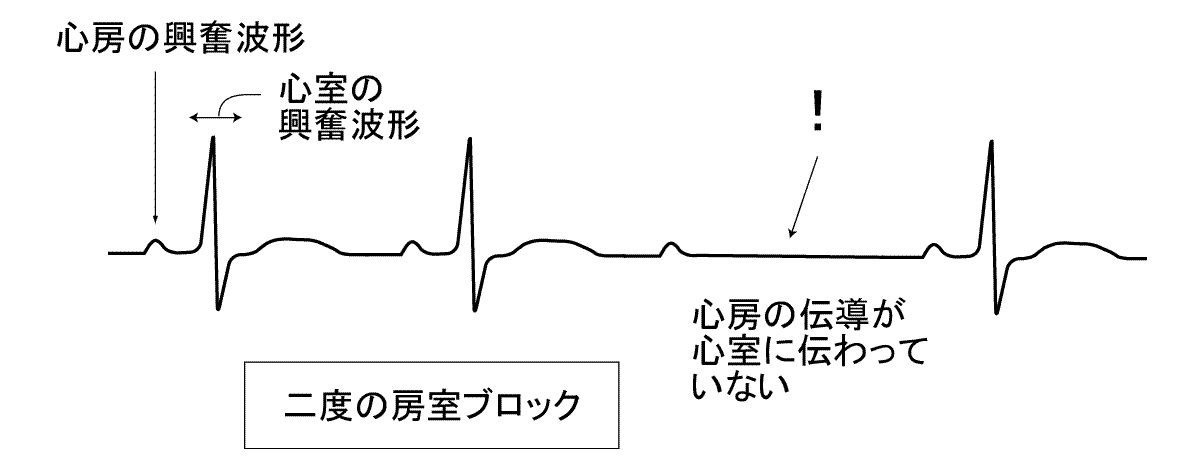
一度の房室ブロックはまったく正常な心臓の人でも見られますし,不整脈治療薬や強心剤の内服などの薬剤の影響でもしばしば認められます.この状態は心臓の機能には特別の悪影響を及ぼしません.従って一度の房室ブロックに対する治療は不要です.
二度の房室ブロックには心拍数が極端に遅くならず心配のないものと,放置すると完全房室ブロックに移行する危険性の高いものとがあります.この区別は循環器専門医のもとで必要な検査を行うことによって可能です.不整脈治療剤や強心剤などの薬剤によってこのブロックが起こっている場合は薬剤の減量や中止によって状態が改善しますが,それ以外の場合,危険な形の二度の房室ブロックを安全な伝導性に戻す有効内服薬剤はなく,ペースメーカ植込み治療が適応されます.
一過性ではない三度(完全)房室ブロックはペースメーカ植込の治療を絶対的に必要とします.
洞機能不全症候群(Sick Sinus Syndrome;
略称SSS) とは文字通り,洞結節の機能がうまくゆかなくなって正常で規則正しい心拍が形成されなくなる病気です.右心房の上部に存在する天然のペースメーカ細胞群が正常に機能しなくなってしまうために徐脈がおこるわけで,心拍が少なくなるために全身倦怠感やふらつき,眩暈や時には失神発作をおこすことがあります.
基礎心疾患に伴ってSSSが生じることもありますが,特別な心臓病(虚血性心疾患,心筋症,弁膜症,先天性の心異常など)が伴わずに洞結節機能だけが悪くなっておこるものもしばしば経験されます.
洞結節からの電気”発火”が極端に少なくなってしまうもの,
時々洞結節の発火伝導がお休みするもの,
この洞機能の不全に,心房細動という頻脈を形成する不整脈が合併して,脈が発作性に速くなって動悸がして,これが洞結節からの脈に戻る瞬間に長く発火がおこらずに心停止状態がおこって失神をきたすような徐脈頻脈症候群を呈するもの,
といった3つの分類がなされています.機能不全に陥った洞機能を回復させる有効内服薬剤がないのが現状で,程度のはっきりした,症状の強いSSSに対しての有効な治療は唯一,ペースメーカ植込みです.
ペースメーカ治療(あるいはペーシング治療)とは,洞結節→心房筋→房室結節→心室筋という電気伝導(伝導系)が正常にたちゆかず,心室の収縮がお休み,あるいは極端に遅くなって全身の循環に重大な悪影響を及ぼす場合に心臓に生来そなわっている電気発生にかわって電気刺激を送り込む治療を言います.
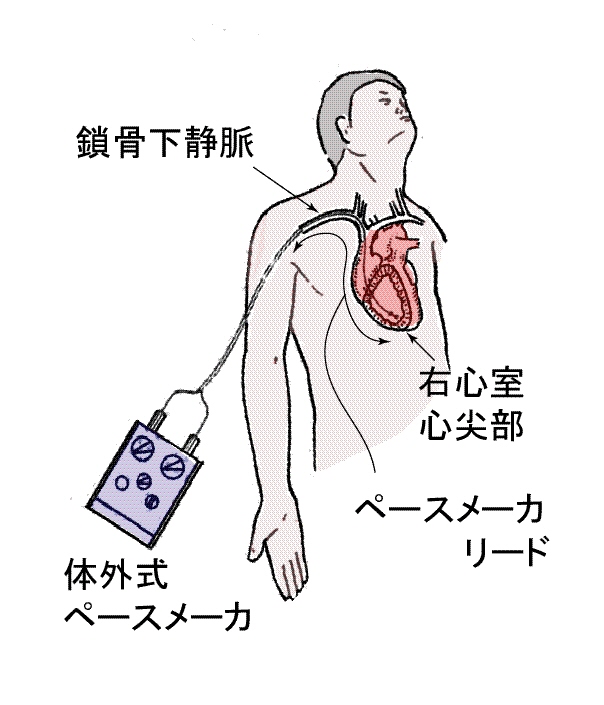
● 一時的ペーシング
静脈に針を入れて,ここから細い電線(リードと呼ばれます)を進めてゆき,右心房→右心室と入れて留置します.このリードに定期的な電気刺激を通電すると,右心室に入ったリードの先端から心室筋に電気が伝わり,この刺激で心室筋が収縮することになります.これによって,伝導系に破綻をきたして心室まで電気興奮が伝わらなくなった場合でも,人工的に心室筋を収縮させて,規則正しい心拍を形成することが出来るわけです.リードを入れる場所 (----通常外頸静脈や内頸静脈,鎖骨下静脈や上腕の静脈などが用いられます----)は静脈まで皮膚を貫いて挿入するわけですので,局所麻酔によって疼痛を抑える必要がありますが,静脈内および心腔内には痛覚や触覚の神経がないので,まったく気が付かないうちにリードが右心室の中まで入ってしまいます.リードに送られる電気刺激も,適切な電力のものであればまったく心臓に痛みや不快感を生じることはありません.このようにして挿入したリードにペースメーカジェネレータと呼ばれる,電気発生および調整装置を接続してペーシングをすることを一時的ペーシングと呼びます.心筋梗塞急性期や開心術の後などの一過性の心臓電気伝導系の機能異常に対して,この方法がしばしば採用されます.(開心術の場合は,心臓の表面に細い針金を縫いつけてこれを前胸部の皮膚から外に出しておき,ここにジェネレータを接続して術後早期のペーシング治療を行うことが普通です.この針金は,術後一定期間の後,伝導系機能が正常に復したところで簡単に引き抜けます.)
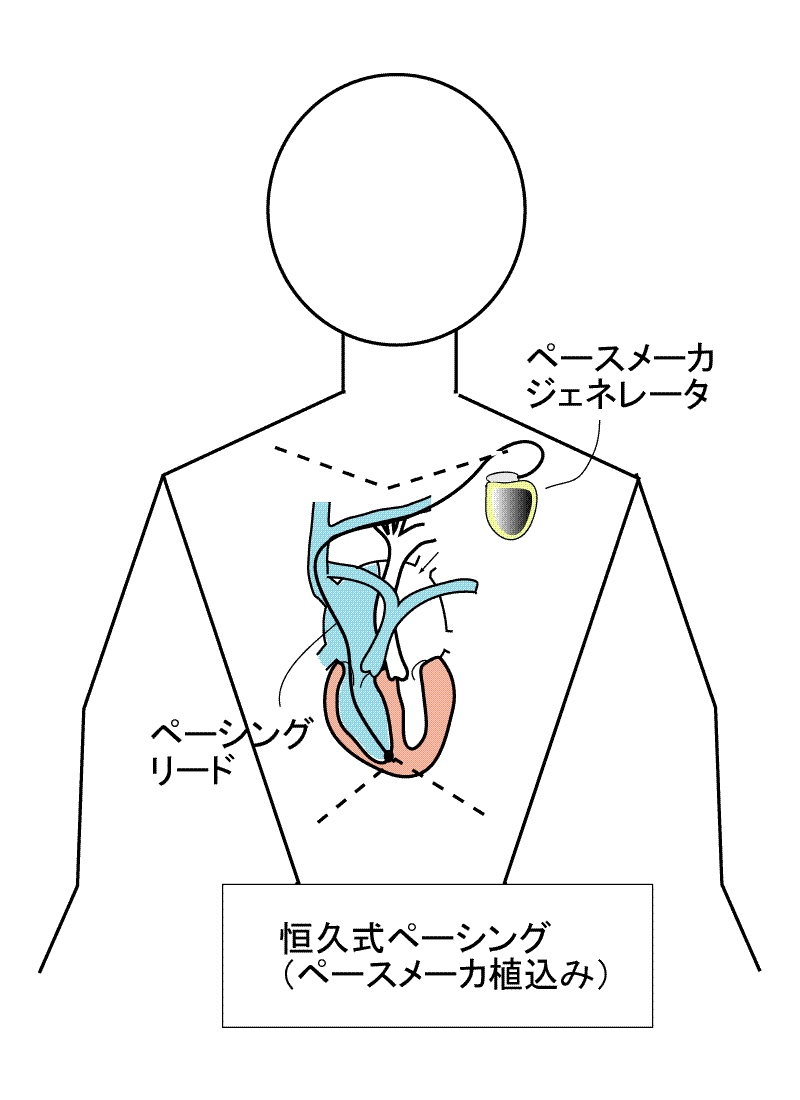
● 恒久的ペーシング (ペースメーカ植込み術)
一過性の心臓伝導障害ではなく, 高度房室ブロックや洞機能不全症候群,それに 徐脈性心房細動などの高度徐脈性疾患に対しては有効な内服薬剤が存在せず,ふらつきや全身倦怠感,めまいや失神発作,ひどい場合は心停止 をおこす危険性を回避できないことから,ペースメーカ植込み術が適応されます.
上記の体外式ペーシングでは静脈から外に出したペーシングリードをジェネレータに接続して用いる ので,長期に用いると,皮膚→血管刺入部からばい菌が入り込んで血液中に広がる危険な合併症がおこる可能性が高く,また,このままでは自由に腕 を動かしたり,シャワー入浴が出来ませんので,ペースメーカジェネレータごと体内に埋め込んでしまう必要が出てきます.テクノロジーの進歩によって重さ20gほど,縦横3cm厚み5mmほどの小さなジェネレータで5年以上(多くの場合7年〜10年)の電池寿命を持つ器械が開発され,利用できるようになりました.このジェネレータを鎖骨の下の皮下組織に作成したポケットの中に収め,鎖骨下静脈から挿入し心腔内に留置固定されたリードをジェネレータに接続して埋め込んでしまう方法が広く用いられています.ほとんどの場合,局所麻酔で植込みが実施されており,現在では心臓血管外科医の手を離れ,循環器の内科の医師によって植込みが行われている事が普通です.
最近のペースメーカは右心室に1本のリードを入れるのではなく,右心房にもリードを入れて,心房,心室の電位を感知したり電気刺激を与えたりできるような装置の方がより多く用いられるようになってきました.こうすると,たとえば,房室ブロックの患者さんではペースメーカの心房リードが心房の電気興奮を感知してこれと同期する形で心室リードからちょうどよいタイミングで電気刺激を発火することが出来るので,より生理的な心拍動が実現できるようになるわけです.また,最近の多くのペースメーカは体動感知装置が付いているので,身体を動かす時にはペースメーカの電気発火頻度を上げて心拍数を増やせることができるようになっています.このおかげで 洞機能不全症候群や徐脈性心房細動の方でも,走ったり動いたりするときは心拍数が90-100/分 あるいはそれ以上に,安静時には60-70/分程度に,という風に設定してペーシング出来るのです.こうした設定はすべて,植込み後もペースメーカの 部分の皮膚上からの特定の磁気信号を送ることにより変更調整可能です.
ペースメーカは心腔内で電気を発火させて心臓を収縮させる装置ですが,自己の心臓の電気興奮がおこる時に,同期期にペースメーカの電気刺激が発火すると,両方の興奮伝播が影響しあって,時に危険な頻脈性の不整脈が発生する場合があります.そこで,すべてのペースメーカ装置は心臓の電気発生を感知し,これが出るときは電気発火を控える,というプログラムがなされているのです(下図).
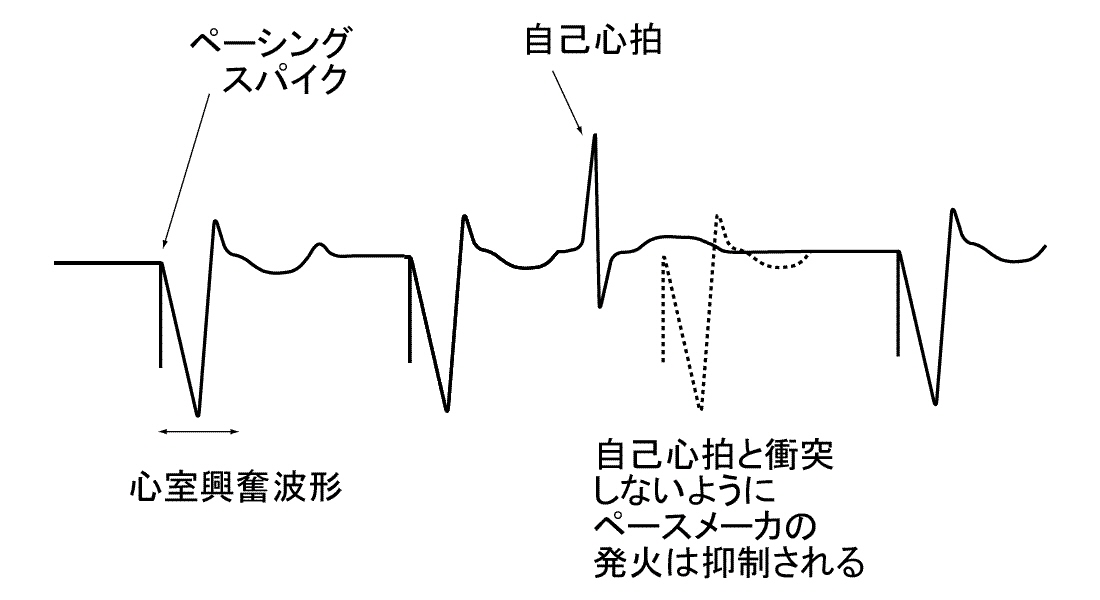
携帯電話に信号のやりとりが行われている時(通話しているときなど)にはかなり強い電磁波が電話の近傍に発生しています.もしこの状態で携帯電話をペースメーカ植込み部位に30cm以内の位置まで近づけると,この電磁波信号の一部をペースメーカは心臓の興奮伝導系からの自発的興奮と誤認してしまうため,上記のしくみによってペーシング発火を抑えてしまいます.ところが実際には心臓の興奮伝導は行われていないために,心拍が停止してしまい,失神発作をおこしてしまう,という危険が生じるわけです.通話していないときでも定期的に携帯電話には電話局側から信号が送られてきており,これによって電話が圏内に存在しているかどうかなどのチェックをされています.したがって通話状態にないから携帯電話が無害である,ということにはなりません.満員電車などで肩と肩が触れ合うほどに近づくと,場合によっては隣のペースメーカ植込み者の植込み部位(左鎖骨下が多いのですが----)に30cm以内の場所に背広の中の携帯電話が近づいている場合もあり得るわけで,混雑している場所では携帯電話は通話しない,とかマナーモードにする,とかではなく,電源そのものを切らなければ危険性があることになるのです.
一方,この携帯電話によるペースメーカへの干渉は,携帯電話から距離が30cm以上離れれば消失します.ペースメーカに影響が刻まれることもありません.従ってペースメーカ植込みをうけた方でも,植込み部位から30cm以上離していれば携帯電話を安全に使うことが出来ます.
同じような電磁波によるペースメーカへの干渉,これによる誤抑制や誤作動は,全自動麻雀卓や,盗難防止装置(パソコンショップや図書館などにある,入口近くに2枚の板の間を通るようにしてある装置です),飛行場の金属探知器などでも起こりえます.全自動麻雀卓には近づかない,盗難防止装置などでは立ち止まらずに通り過ぎる事が大切です.
なお,電磁波はテレビやパソコンディスプレイの表面や電子レンジ装置などからも放射されますが,いずれも携帯電話のそれに比べれば比較にならないほど弱いものであり,ペースメーカの作動制御装置(ジェネレータ内に組み込まれたコンピュータ)に影響を与えることはありません.
一方強力な磁石をペースメーカジェネレータの上にあてがうと,プログラムが変わってしまい,作動に大きな影響がおこることがあります.強力な磁気ネックレスや磁気治療用品などはペースメーカの入っている方は使ってはいけません.また,MRI
と呼ばれる画像診断装置の検査も強力な磁場の中に身体を曝して行われるものなので,ペースメーカに永久的影響が刻まれることがあり,この場合,全くプログラムが効かなくなって動作も不適切なものになってしまいますので,ペースメーカ植込み者は,この検査は受けられません.
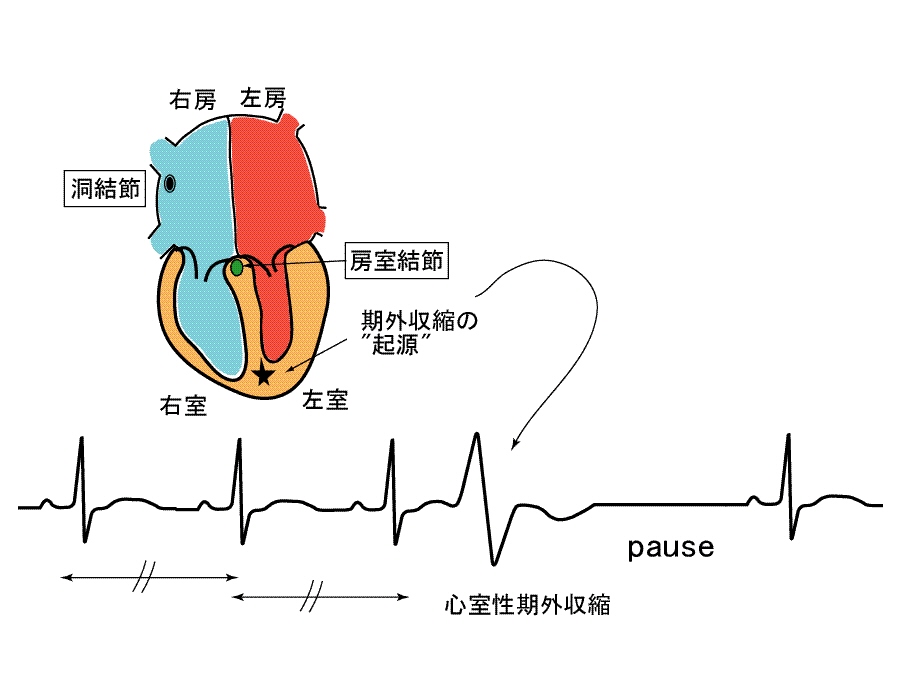
期外収縮とは,洞結節→心房筋→房室結節→心室特殊伝導系→心室筋と流れる正常な心臓内での電気伝導の伝播様式以外の部位から不定期的に発生する電気興奮によっておこる心収縮のことです.心房からこの不定期な電気興奮が発生する場合を心房性期外収縮(あるいは上室性期外収縮),心室から発生する場合を心室性期外収縮と呼びます.
期外収縮がおこると,正常の脈の間隔より速いタイミングで心収縮がおこり,この後正常伝導の脈の再開までにわずかな心拍の休みがおこるので,敏感な方ですと,
「ドキッ..ドキッ..ドキドキッ.....ドキッ..」
という感じを自覚します (下図).
これが頻回に繰返しおこると,胸の詰まる感じや重苦しい感じ,胸の奥で痛みが出るような感じや,気分の悪さなどがしばしば自覚されますが,一方,かなりの頻度で期外収縮がおきていても全く自覚症状がない人もいます.
期外収縮は基礎心疾患(高血圧性の心肥大や原因不明で心筋が厚くなったり,逆に薄くなる心筋症という病気,虚血性心疾患や弁膜症,先天性の心異常など)があり,心の負担がかかるために出てくる場合もありますが,一方で,まったく健康な心臓(つまり明らかな基礎心疾患が見られない人の心臓)でもしばしば認められます.24時間心電図を記録できる検査(携帯テープレコーダに心電図を記録する)を健康成人に行うと,一日10万発ほどある心拍のうち,100や200の散発する期外収縮が認められることの方が普通なほどです.
基礎心疾患がなく,不整脈を起こしやすいような代謝異常(腎臓障害や甲状腺機能異常,褐色細胞腫や周期性四肢麻痺といった病気,不整脈をおこしやすいような薬剤を内服している場合など)が認められない,いわゆる健康人に認められる散発性の期外収縮は心配な病気ではありません.このような方々では期外収縮は運動時よりも安静時により多く発生して自覚される傾向があり,また疲労時やストレスがかかった時,喫煙や飲酒後などで自覚されることも多いようです.不安を感じる方も多いのですが,特別な治療は不要です.この不整脈が連発して失神発作をおこしたり,さらに連発が続いて心臓麻痺に至るような危険性がないからです.それでも不整脈の発生頻度が高い場合や,強い自覚症状のためにつらい場合には適切な抗不整脈剤を使ってこれを抑制することはメリットがあります.
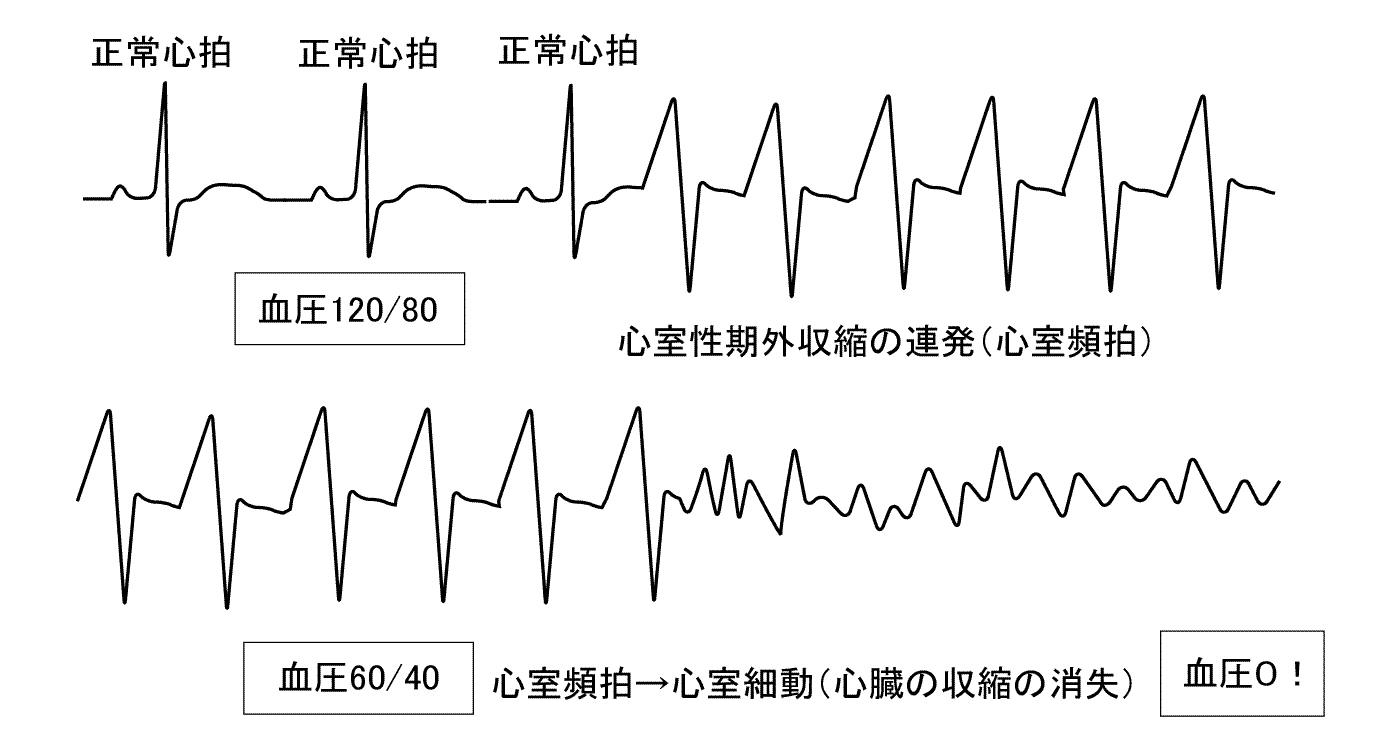
基礎心疾患があっておこる期外収縮の場合は,その心臓病の状態に対する治療が優先されます.弁膜症であれば強心剤や利尿剤の投与,高度であれば弁形成術や弁置換術といった根治手術を行い,心への負担を減らすことが不整脈を是正する上でも重要です.虚血性心疾患(狭心症や心筋梗塞)の場合にも,まずは心臓への血行を是正,再建する治療が第一です.その上で,不整脈の発生の状態を確認し,一定以上に発生を見る場合は適切な薬剤の投与などの不整脈治療があわせ行われます.基礎的な心疾患を有する場合におこる心室性期外収縮は,特に心機能が悪いケースなど,場合によっては,これが連発して心室頻拍と呼ばれる状態に移行し,血圧が出なくなって失神発作をおこしたり,そのまま心臓全体が完全に収縮を失って
(----心室細動と呼ばれる不整脈の状態になって----)
突然死に至る可能性があるので,きちんとした検査に基づいた対処が必須です.
発作性の頻拍症という病気は伝導系の伝播様式の異常によっておこる病気です.弁膜症や心筋症,虚血性心疾患などの病気とは別で筋肉やポンプ機能とは独立した異常であり,いってみれば生まれつきのものです(といっても遺伝性の疾患ではなく,胎生期に身体が形成される過程で,わずかな組み立ての間違いが起きてしまったことに起因するものです).車にたとえて言えば,エンジンや車体はしっかりしているが,電気系統にちょっと弱点がある,といったようなものです.
具体的にはこういうことです.普通は,心房と心室の間の電気の流れを介在する場所は唯一, 房室結節のみです.しかし,発作性頻拍をおこす人の場合にはこのルートが少なくとも2本あるのです.普段は心房→心室という電気伝導が,この2本(以上)のルートのいずれか,あるいはなかよくどちらをも介して行われているのですが, 期外収縮などで心房内,あるいは心室内の電気伝導の様子が異なった瞬間を契機に,心房の伝導が2本(以上)の道のうちのいずれかを下行して心室に入り,この電気刺激が他方(のいずれか)の道を逆行して心房に戻る,という旋回を形成してしまうことがあるのです.これによってこの旋回の速さに応じた規則的な速い脈が発生します.これが発作性心房性(あるいは上室性)頻拍と呼ばれる状態です.このメカニズムにちなんで発作性旋回性頻拍とも表現されます.
発作性頻拍の特徴はその発生が突然であることです.不安やストレスなどによって頻脈になるときには,徐々に脈が速くなり,しばらくどきどきが続いた後でだんだんに脈が正常の速さにもどってゆくことが普通ですが,発作性頻拍は,何時何分何秒に発作が起こった,と言える位,唐突に発作がおこり,いままでの普通の脈から一瞬にして150/分以上の規則正しく速い脈がおこります.著しい動悸やめまい,嘔気や冷汗などの症状を伴うことが多いです.頻拍が止まる時も同様に唐突に,”あ,終わった”というような感じで終了し,一気に70/分程度の正常の規則正しい脈に戻ります.
発作は疲労やストレス,便秘時の”いきみ”や発汗後の脱水状態などの循環への負荷によって期外収縮が誘発されることをきっかけに起こることが多いのです.従って,電気回路の異常は生まれつきのものではあっても,実際に発作性頻拍を経験するようになるのは,期外収縮が出現しやすくなる思春期以降になってからの事が多いのです.
旋回がストップするためには2本(以上)の伝導路のうちのいずれかの電気伝導が滞ることが必要ですが,通常,副交感神経興奮によってこの滞りがおこりやすくなるため,口を閉じて思い切り息を吐こうとするようないきみ方や,冷たい水をはった洗面器に顔をつっこんだり,指をのどの奥につっこんでゲーっとやったりして,副交感神経を刺激することによって頻拍を止めることを”学習”している患者さんも多く見られます.
発作性上室性頻拍は決して命にかかわるような不整脈疾患ではありませんが,唐突に頻拍をおこして歩くことや仕事を続けることはおろか,立っていることさえ出来なくなり,冷汗や嘔気に見舞われるようなつらい発作がおこるのは,なかなか大変なものです.この発作を経験した人は,これで本当に心臓が止まってしまうのではないか,という恐怖感に見舞われ,これを契機に本当にノイローゼ気味になってしまうこともあります.
発作を止めたり,予防したりするために薬剤(抗不整脈剤)を使って,伝導路の電気伝導の性能を悪くする治療が行われ,一般には,多くの抗不整脈剤のうちのどれか,あるいは複数の薬剤の組み合わせによって一定の抑止効果が認められることが多いのです.しかし,薬で副作用がおこって逆につらい場合や臓器機能異常がおこってしまう場合,妊娠可能な女性の患者さんで,胎児に対する副作用が心配されるような場合などでは,異常伝導路を焼灼してしまう根治治療が行われます.かつては胸を開いて手術によって異常伝導路の切離や凍結凝固,焼灼などを直接行う外科治療が選択されたのですが,1990年代以降はカテーテル電極という細い管状の電極を血管内に挿入し,心臓まで導いて,異常伝導路の部位に押しあて,同部で通電を行うことによって焼灼をする,という方法(----カテーテルアブレーション
と呼ばれます---)が高い成功率を上げるようになりました.現在,経験の多い施設で実施すると90%以上の症例において首尾良く異常伝導路を焼灼し,頻拍の根治を行うことができるようになっています.管をいれる部分(脚の付け根の静脈や動脈,上腕の静脈や鎖骨下静脈,頸静脈など)に局所麻酔をすれば,血管内や心腔内に痛覚や触覚の神経末端がないため,全身麻酔を必要とせずに苦痛のない治療を行う事が出来ます.
WPW症候群とは正式にはWolff-Parkinson-White症候群といいます.この病気を発見した3人の医師の名前がついているのです.これは上記に説明した異常伝導路がある病気の一種なのです.発作性上室性頻拍をおこす人には房室結節以外に,すくなくとももう1本の心房→心室伝導路があることを上記に説明しましたが,もう少し詳しく言うと,このうち,異常伝導路が房室結節のすぐ近傍にある場合とかなり離れた場所にある場合があって,WPW症候群とは,この後者,すなわち異常房室伝導路が房室結節から離れた部位にある場合を言います.(上図はまさにWPW症候群の人の模式図になっているのです.)WPW症候群でみられる異常房室伝導路のことを副伝導路あるいはKent束と呼びます.
WPW症候群は胎生期の身体の構築の過程で房室弁輪(心房と心室の間にある弁をささえる構造)が形成される過程でわずかの組み立ての間違いがおこり,電気伝導能を有した筋束が残ってしまったものであり,頻度的には500〜1000人に一人の割合で発生する,比較的ありふれた病気です.遺伝性はありません.心房からの伝導は正常の房室結節を介する下行と副伝導路を介する下行とがあわさった形で心室に伝えられるため,心室での電気興奮パターンが正常とは違ったものになり,それが心電図上で特有の波形を形成するために容易に診断がつくことが多いものです.
発作性頻拍の項で説明したように生まれつきのものではあっても,発作性頻拍を生じてくるのは,きっかけとなる期外収縮がおこりやすくなってくる思春期以降の事が普通です.一生の間に80%以上のWPW症候群の方が発作性頻拍を経験する,というデータがあります.
WPW症候群の治療についても上記 発作性頻拍の項目で記述した通りです.発作性頻拍は決して命にかかわる病気ではありませんが,症状としてはけっこうつらいので,薬剤治療による停止や予防策が必要となる事が多いのです.この発作がほとんど認められない人に対して,薬剤治療を行う必要はまずありません.発作性頻拍をしょっちゅう生じる方,薬剤でなかなか予防や停止が得られない方に対してはカテーテルアブレーションが適応されます.
また,まれではありますが,副伝導路の伝導性が極めてよい場合,ここに心房細動という不整脈が合併すると,心房での高頻度の無秩序な電気刺激がかなりの頻度まで副伝導路を介して心室に伝わってしまい,血圧がでなくなるような危険な心室性不整脈(偽性心室頻拍→心室細動)に移行する可能性があります.従ってWPW症候群で発作性頻拍を経験された方は,一度は電気生理学的検査を受けられ,副伝導路の伝導能が過度に敏感ではないかどうか,確認をすることをお勧めします.過剰に敏感な副伝導路を有する場合には発作頻度が低くても,上記の危険性を勘案して,カテーテルアブレーションによる根治治療が勧められると考えられます.
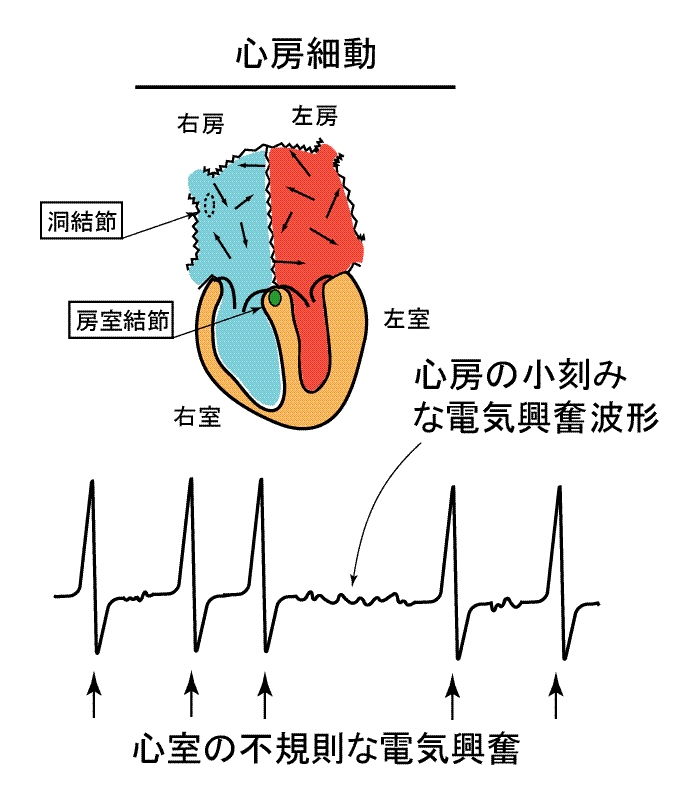
心房細動とは,洞結節からでて心房全体に伝わってゆく,正常の規則正しい電気発火が一過性,あるいは永久的に失われ,まったくでたらめな電気伝導が心房内のあちこちで発生してしまう現象です.心房の収縮は失われ,全体がむしずが走る様な感じで震える状態になってしまいます.
電気現象でいうと,1分間に300回以上もの電気興奮が無秩序に起こっている状況ということになるわけで,もしこれが,そのまま1:1の対応で房室結節→心室伝導系へと伝わっていってしまうと,それこそ不規則で300/分ほどにもなる心室収縮を強いられる事となります.左心室の収縮によって全身に血液が送られ,その時の収縮力が血圧になるわけですが,300/分もの頻回の収縮では,とても心室は充満するいとまさえありませんので,血圧が出せません.つまり大変危険なことになってしまうわけです.ところが,そこは人間の身体とはうまく出来たもので,房室結節は,このような高頻度の電気興奮を持続的に伝えることが出来ないように出来ているのです.この部分が,いわば安全弁となって適当な間引きのもとに心房の興奮が心室へと伝わってゆくので,せいぜい,150-180/分どまりの心室興奮,心室収縮で済む状態になります.そうはいっても,この脈は心房の無秩序な電気興奮に起因するために規則性がなく,間隔がばらばらで速い脈,ということになりますので,心房細動になった時にはしばしば非常な動悸と胸苦しさ,気分の悪い感じ,冷汗などを自覚することが普通です.
心房細動が発作的に起こるときには上記のような頻拍に伴う動悸や胸苦を覚えるのですが,この不整脈が慢性的になって,年余にわたると,だんだんと房室結節の応答性が”鈍って”,心拍数が50-100/分ほどに落ち着くようになってくるため,むしろ自覚症状は消えてしまう傾向があります.また,中には房室結節の応答性が極端に落ちて,30-50/分,あるいはそれ以下の心拍数にまで減ってしまい,ふらつきや全身倦怠感などの症状が出る場合もあります(徐脈性心房細動).
心房細動は,僧帽弁の弁膜症,心房中隔欠損症などの先天性の心異常などの基礎的な心疾患があって,心房に負担がかかる場合には非常におこりやすいのですが,特定の心疾患がない成人にもけっこう現れます.事実高齢化は,心房細動をひきおこす大きな原因とも言えます.60歳を越えると3〜5%の頻度で”健康人”にも(発作性)心房細動が見られます.循環器外来を訪れる患者さんの約7%が心房細動の患者さんなのです.それほど,心房細動,という状態はしばしば見られる病気ということになります.
心臓はポンプとしての機能に余裕をもって作られていますから,心房細動によって心房の規則正しい収縮が失われても,血行動態(血液循環の状態)には大きな悪影響は出ません.(もちろん基礎心疾患があって,これが重度の場合は別です.)
心室の強力な収縮がおこった後,ゆっくりと心臓が弛緩してゆく動きは,ちょうどスポイトを押し出したあとの復元状態と同じような感じですので,心房が収縮しなくても収縮した後の復元力でおこる吸引力によって心房から心室へと血液が流れ込んでゆくのです.
しかし,発作性に心房細動が起こるときの動悸や胸苦しさ,不安など,その症状はけっこうつらいものです.また発作性心房細動の繰返しを認める方や,慢性的に心房細動になりきってしまった方の場合は,上図に見るごとく心房はまったく収縮をしない状態が続くわけで,この状態では心房内でよどんだ血液の一部に血栓の形成が起こることがあるのです.つまりよどんだ血液の一部が固まるわけです.左心房内に出来た血栓が心臓の動き,振動によってはがれて左心室に吸い込まれ,大動脈に送られてゆくと,流れに沿って脳動脈内に入り込み,ここで詰まってしまうことがあります.この血栓が大きくて,容易に溶けないものであると,脳血流はこの部分で途絶えてしまうので,その血管が栄養している部分の脳が死滅してしまうことになります.こうして脳梗塞が発症してしまいます.(脳血栓塞栓症による脳梗塞の発症).発作性心房細動を繰返す人,慢性心房細動の人における脳梗塞の発生率は洞調律(正常の調律)の方の4倍にもなる,という統計があります.最近の日本人を対象にした調査によると,慢性心房細動で65歳以上の方の経過を見ていると,年間に4〜6%の方で症候性脳梗塞(シビレ,麻痺などの症状がおこる脳梗塞;ちなみに脳梗塞の範囲が狭いとほとんど神経症状,後遺症を残さないのです)が発生していることがわかりました.(欧米でのデータと同じ発生率です.)
全脳梗塞患者さんのうち,脳の血管が動脈硬化をおこして詰まったのではなく,心臓の中に出来た血栓が原因でおこったものが,実に30%程度を占めているのです.
● 心房細動に対する治療について.
| (1) |
基礎心疾患がある患者さんでは,その原疾患に対する治療が第一です.さらに,心房細動の存在は,もともとの病気で起こっている心機能に対する悪影響をさらに悪い方向に進める傾向があるため,これを正常の心拍(洞調律)に戻す薬剤治療が試みられます.しかし,慢性化した心房細動はなかなか治せないことも事実で,脈拍数を調整する薬を使って著しい動悸が出ないようにすることで満足しなければならないことも多いのが実状です. |
| (2) |
基礎心疾患を有さない発作性心房細動に対しては,その頻度が低いのであれば,あまり心配せずに様子を見ることでよろしいのです.ただ,発作時の動悸などの症状は苦しいので,頓服の形で抗不整脈剤を携行して,なるべく短い時間でその発作が治まるようにすることがよく行われています.心房細動発作がなかなか治まらずにつらい症状が続く場合は,病院にて抗不整脈剤の点滴(内服薬より効き目が強い)を行ったり,それでも治らないものについては,静脈麻酔下に胸部に50〜100W・秒程度の直流電気を通電することによって,ほとんどの場合で正常洞調律に戻せます. |
| (3) | 慢性的な心房細動で固定してしまった方では,抗不整脈剤によってこれが正常の脈に戻ることはなかなか期待できません.動悸を抑えるべく,脈拍数を適切に調整するような薬剤コントロールがせいぜいのところ です.幸いに長く心房細動が続くと,房室結節の応答性が鈍化して,それほどの頻脈ではなくなって自覚症状も軽くなる傾向があるので,動悸などの 症状を緩和する,という観点からは,あまり薬剤に頼らないでもよい場合も多いのです.しかし問題になるのは,脳血栓塞栓症のリスクが上がる ことで,特に65歳を越えた方,高血圧性心疾患や糖尿病などを合併している方,一度でも実際に脳血栓塞栓症による脳梗塞,あるいは一過性脳虚 血発作を経験した方では,比較的厳密な抗凝固治療を継続的に受けていただいた方がよろしいのです. |
| (4) | 徐脈性心房細動に対しては脈を速くする有効な薬剤がないので,ペースメーカ植込み術が適応されます.この場合でも,抗凝固剤の併用が強く勧められます. |